Parodontitis
Die integrative Therapie der chronischen Parodontitis
Parodontitis und allgemeine Gesundheit
Fachvortrag von Dr. Heinz-Peter Olbertz MSC auf dem 17. hoT-Workshop in Lübeck am 03.12.2016
Unter dem Titel "Parodontitis als Symptom der Silent Inflammation" erklärt Dr. Olbertz, wieso die Parodontitis für ihn kein lokales Problem ist, sondern vielmehr Ausdruck einer chronischen Entzündung, die den gesamten Organismus belastet.
Aus der aktuellen Deutschen Mundgesundheitsstudie (DMS IV, 2006) zum Thema Parodontologie geht hervor, dass schwere parodontale Erkrankungen zunehmen. Dabei darf die Mund- und Zahngesundheit keinesfalls isoliert gesehen werden, denn es gibt deutliche Wechselbeziehungen zwischen parodontaler und allgemeiner Gesundheit:
So ist inzwischen in der Parodontologie bekannt, dass es einen Zusammenhang zwischen unbehandelter Parodontitis und Arteriosklerose sowie erhöhtem Risiko von Herzinfarkt und Schlaganfall gibt (Beck et al., 1996; Kocher et al. 1999; Gätke und Kocher, 2007/2008). Bei schwangeren Frauen wurde ein Zusammenhang von schweren Zahnbettentzündungen und dem erniedrigten Geburtsgewicht der Kinder publiziert (Scannapieco et al., 2003).
Erkrankungen des Zahnhalteapparates (sog. Parodontium) zählen weltweit zu den am weitesten verbreiteten Krankheiten überhaupt, aber leider ist vielen Patienten und auch Ärzten nicht bewusst, dass eine unbehandelte Parodontitis eine chronische Entzündung ist. Sie kann zu einer Ausschwemmung entzündungsfördernder Botenstoffe in den gesamten Körper führen. Kaum ein Hausarzt würde einen Infarktpatienten auch zum Zahnarzt bzw. zur Parodontologie überweisen, denn viele Allgemeinmediziner nehmen parodontale Entzündungen gar nicht als relevanten gesundheitlichen Risikofaktor wahr.
"Bei entzündlichen Erkrankungen im Kieferknochen an natürlichen Zähnen (Parodontitis) oder künstlichen Implantaten (Periimplantitis) kann die konventionelle Zahnmedizin manchmal alleine in Diagnostik und Therapie nicht helfen. In diesen Fällen versuchen wir eingebettet in ein Netzwerk erfahrener Ärzte/Ärztinnen und Therapeuten/Therapeutinnen die für Sie bestmögliche Lösung im Rahmen der sog. Integrativen Medizin zu finden".
Dr. med. dent Obertz
Bakterien als Ursache der chronischen Parodontitis
Die Anhäufung der Bakterien auf der Zahnhartsubstanz ist die primäre Ursache der Parodontitis. Daher ist die chronische Parodontitis, wenn man sie auf den Grundlagen ihrer Ursachen und Krankheitsentwicklung betrachtet, als das Ergebnis der Abwehr gegen eine opportunistische Infektion zu verstehen.
In Biofilmen organisierte Bakterien verursachen die Parodontitis und richten durch ihre Stoffwechselprodukte Schaden am Zahnhalteapparat an. Dieser Biofilm wird in unserem Praxiszentrum im Rahmen der unterstützenden Parodontitis-Therapie entfernt. Die Infektion wird durch bestimmte Bakterien verursacht, und die Art der Vergesellschaftung dieser Bakterien untereinander kennzeichnet den Schweregrad der chronischen Parodontitis.
Die Bakterien, die ursächlich für die Parodontitis verantwortlich sind, werden in Familien und Lebensgemeinschaften häufig übertragen – das hat jedoch nicht automatisch den Ausbruch einer Erkrankung zur Folge. Nach aktuellem Verständnis in der Parodontologie ist die Parodontitis eine opportunistische Infektion, die nur dann zum Tragen kommt, wenn außer den Keimen gleichzeitig eine Störung des Immunsystems vorhanden ist.
Rolle des Immunsystems bei der chronischen Parodontitis
„Es gilt immer noch vielen als Dogma, dass eine parodontale Therapie ohne intensive häusliche Mundhygiene automatisch zum Scheitern verurteilt ist. Dies ist wissenschaftlich nicht mehr haltbar. Studien zeigen, dass die primäre Ursache der Parodontitis in einer Störung des oralen Immunsystems liegt. Während krankheitsaktive Risikopatienten häufig selbst mit exzellenter Mundhygiene das Fortschreiten der Erkrankung nicht verhindern können, bleiben Menschen mit intaktem Immunsystem häufig trotz Hygienedefizite bis ins Alter parodontal gesund.“
Prof. Dr. Ulrich Schlagenhauf, Präsident der Deutschen Gesellschaft für Parodontologie
Die Mikroorganismen können niemals vollständig aus der Mundhöhle eliminiert werden und sind auch bei Gesunden nachweisbar. Klinisch gesehen spiegelt ein stabiler Zahnhalteapparat demnach ein dynamisches Gleichgewicht zwischen den Bakterienangriffen und der körpereigenen Immunabwehr des Menschen wider.
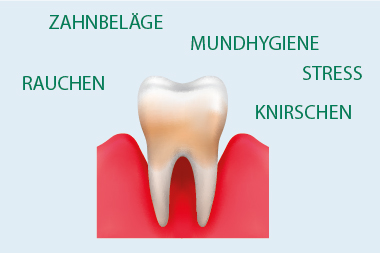
Durch die Infektion wird aber auch eine Abwehreaktion provoziert, bei der Entzündungsstoffe ausgeschüttet werden, welche ihrerseits den Zahnhaltapparat schädigen. Dieses Gleichgewicht schwankt, sobald einer der Faktoren Oberhand gewinnt. Wir können in der Parodontologie heute als gesichert ansehen, dass Entstehung und Fortschreiten der chronischen Parodontitis durch die Abwehrreaktionen unseres Körpers bestimmt sind. Das spiegelt sich auch in den Faktoren wider, welche die Deutsche Gesellschaft für Parodontologie (DGP) als Risikoindikatoren/-faktoren für eine Parodontitis benennt (Risikokompendium Parodontitis, 2002):
- Systemerkrankungen wie Diabetes mellitus oder HIV-Infektionen, Tabakrauchen,
- Osteoprose sowie
- emotionaler Stress,
- keimspezifische Merkmale,
- abgelaufene Parodontitisprogression,
- sozioökonomische Faktoren und
- lokale zahnspezifische Faktoren, insbesondere auch durch (zahn)ärztliche Behandlung verursachte (sog. iatrogene Faktoren).
Viele der genannten Faktoren verschlechtern die körpereigene Abwehr und vergrößern damit das Risiko, an einer Parodontitis zu erkranken.
Symptome einer chronischen Parodontitis
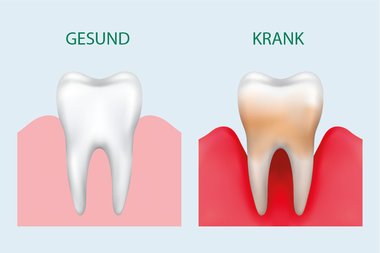
Klinisch ist die chronische Parodontitis charakterisiert durch Farb- und Texturveränderungen des Zahnfleischs (Gingiva), d.h. Rötung und Schwellung, sowie durch eine verstärkte Blutungsneigung bei der Untersuchung der Furche zwischen Zahn und Zahnfleisch (gingivaler Sulcus) mit der Sonde. Das parodontale Gewebe kann eine erhöhte Sondierungstiefe (d.h. tiefere Zahntaschen) und einen Gewebsrückgang zeigen.
Wenn mehr als 30 % aller Zahnflächen befallen sind, so spricht man in der Parodontologie von einer generalisierten Form der Parodontitis.
In fortgeschrittenen Stadien der Parodontitis können Zähne beweglich werden, sich auffächern bzw. eine Schachtelstellung einnehmen, weil die chronische Parodontitis zu Entzündung des Zahnhalteapparates mit fortschreitendem Halt- und Knochenverlust führt.
Allerdings sagen klinisch oder radiologisch erkennbare Gewebeverluste wenig über zukünftig zu erwartende Entzündungsaktivitäten aus, denn das Hauptkriterium einer erfolgreichen Parodontitis-Therapie ist die Beseitigung der Entzündung. Dazu prüft der Zahnarzt, ob das Zahnfleisch bei Kontakt mit der Sonde noch blutet. Die regelmäßige Dokumentation dieser „Sondierungsblutung“ gehört zu den obligatorischen Grundlagen jeder Parodontitis-Diagnostik.
Darüber hinaus steht dem Zahnarzt heute mit dem Kollagenase-Test zur Bestimmung der aktiven Matrix-Metalloproteinase (aMMP-8-Test) ein einfach zu handhabender Speicheltest zur Verfügung (Netuschil, 2009). Dieser Test misst weder „die Parodontitis“ wie eine Sonde oder eine Röntgenuntersuchung, noch misst er „die Entzündung“ wie der Blutungstest. Vielmehr ist aMMP-8 ein Biomarker für den akut vorliegenden / akut laufenden Gewebeabbau, der erst Wochen oder Monate später mittels Sonde oder Röntgen objektivierbar wird. In unserem Praxiszentrum setzen wir den Test in der Parodontitis-Therapie daher gerne zur Kontrolle und zur Dokumentation unseres Behandlungserfolges ein.
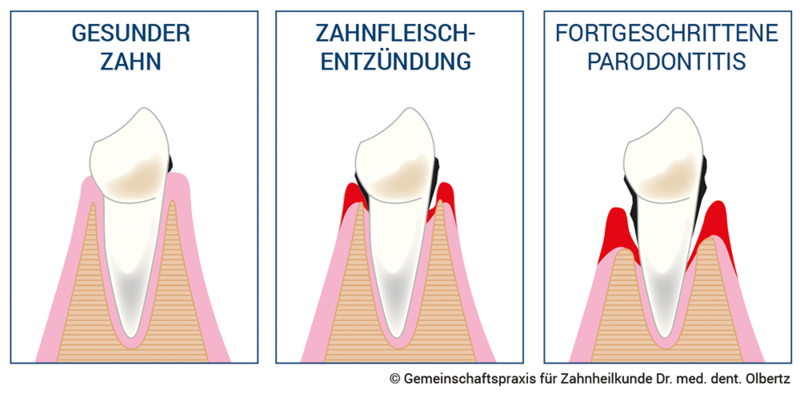
Chronische Parodontitis als Spiegel von Gesundheit und Krankheit
Etwa 70-75 % der Weltbevölkerung leiden an Erkrankungen des Zahnhalteapparates. Die chronische Parodontitis ist dabei die am häufigsten vorkommende Form der Parodontitis. Sie kann prinzipiell in jedem Lebensalter entstehen (auch das Milchgebiss ist nicht ausgenommen), tritt jedoch zumeist im Erwachsenenalter auf.
In einer US-amerikanischen Studie haben Allgemeinärzte festgestellt, dass die Mundhöhle das Zentrum vitaler Gewebe und Funktionen ist, die bedeutsam für die Allgemeingesundheit und das Wohlbefinden über die gesamte Lebensspanne sind (Oral health in America, 2000).
Die Mundhöhle ist ein Spiegel von Gesundheit oder Krankheit, ein Frühwarnsystem, das ein gut zugängliches Modell für die Untersuchung auch anderer Gewebe und Organe darstellt, aber auch andere Systeme oder Organe beeinträchtigen und krank machen kann.
Orthomolekulare Medizin in der Parodontitis-Therapie
So gut wie alle unvoreingenommenen Übersichtreferate zum Thema Ernährung bei Parodontitis kommen zu dem Ergebnis, dass, obwohl die Parodontitis keine Ernährungsmangelerkrankung im eigentlichen Sinne ist, eine unzureichende Ernährung für diese Erkrankung prädisponieren oder das Fortschreiten einer bereits bestehenden Erkrankung fördern kann. Es kann heute als gesichert angesehen werden, dass nicht nur ein ausgeprägter Nährstoffmangel, sondern bereits eine leichte Unterversorgung die Entstehung von chronischen Erkrankungen fördert. (Grazer Parodontitis Studie von Dr. H.P. Olbertz).
Weltweite Forschungen der letzten Jahrzehnte haben das verfügbare Wissen über die Orthomolekulare Medizin immens erweitert und gezeigt, dass die in der Orthomolekularen Medizin eingesetzten Stoffe an unermesslich vielen Stellen im Stoffwechsel ihre Wirkungen entfalten. Fest steht wohl auch, dass kein Mensch optimal mit allen für ihn lebensnotwendigen Nährstoffen versorgt ist. Die optimale Versorgung mit Vitalstoffen ist aber eine entscheidende Voraussetzung für ein gesundes Immunsystem. (Ein Mangel an diesen Substanzen vermindert die Qualität der körpereigenen Abwehr (Schünke, Kuhlmann u. Lau, 1997)
Insgesamt sprechen die vorliegenden Untersuchungen dafür, dass die Orthomolekulare Medizin einen sinnvollen ergänzenden Ansatz zu den derzeit eingesetzten Vorgehensweisen in der Parodontologie sprich in der Parodontitis-Prophylaxe und Parodontitis-Therapie darstellen kann:
Die chronische Parodontitis kann als ein ausgeprägter Mangel des Körpers an orthomolekularen Substanzen verstanden werden. Sie ist Ausdruck einer massiven Regulationsstörung und kann im regulationsmedizinischen Verständnis als Frühsymptom von Krankheitsentstehung gewertet werden.
Die Zufuhr von Vitalstoffen, eventuell auch in Kombination mit lebensfähigen Keimen (insb. zur Verbesserung der Darmflora), ist im Sinne einer integrativen Therapie über die Stärkung des Abwehrsystems somit ein wirksamer Beitrag zur Sanierung des chronisch gestörten Zahnhalteapparates. (Parodontose-Digeston von P.-H. Volkmann)
Konventionelle Medizin und Orthomolekulare Medizin sind unter diesen Gesichtspunkten ergänzende Methoden, sie ersetzen sich aber nicht gegenseitig. Daher kombinieren wir in unserem Praxiszentrum beide Ansätze in unserer Parodontitis-Therapie.
Parodontitis-Therapie und Ernährungsberatung in unserer Zahnarztpraxis
Sicherlich kann die Parodontitis nicht als eine Ernährungsmangelerkrankung angesehen werden, aber dennoch ist eine falsche Ernährung eine bedeutende Ursache dafür, dass die Fähigkeiten unseres Körpers, sich gegen Infektionen zu wehren, verschlechtert wird.
Wenn wir in der Parodontologie nach der Ursache der Parodontitis suchen, zeigt sich, dass die richtige Ernährung ebenso wichtig wie die richtige Zahnpflege ist, um unsere Mundhöhle in Einklang mit der aggressiven Bakterienwelt der Biofilme zu bringen.

Zur Stabilisierung seines Immunsystems benötigt der Organismus lebenswichtige Inhaltsstoffe, die nur in frischen Lebensmitteln enthalten sind. Unsere erfahrene Ernährungstherapeutin Barbara Bläser arbeitet in unserem Team Hand in Hand mit den Prophylaxespezialistinnen, berät Sie gerne und zeigt Ihnen, wie Obst, Salat, Gemüse, Vollkornerzeugnisse, Fisch und mageres Fleisch ohne großen Aufwand sinnvoll in Ihren Speiseplan eingebracht werden können.